L’OCDE, dans son analyse des structures de soutien et de soin destinées aux personnes capables de travailler présentant un handicap psychique (OCDE 2014), relève que la Suisse dispose d’un très bon système de santé, de formation et de sécurité sociale, ainsi que d’un marché du travail efficace. Mais elle recommande de renforcer la coordination des ressources de ces différents secteurs afin d’améliorer encore l’intégration des personnes concernées. Cette coordination des ressources comprend notamment, pour l’OCDE, la collaboration entre offices AI et médecins traitants.
L’OFAS s’intéresse depuis longtemps aux questions d’optimisation de la collaboration entre offices AI et médecins traitants et analyse à cette fin les conclusions des études effectuées et de l’activité pratique des offices AI. Depuis 2013, la plate-forme de l’AI ai-pro-medico1 met à la disposition des médecins des informations relatives au travail pratique avec les patients présentant un risque d’invalidité. Début 2017, les chiffres de la circulaire sur la procédure dans l’assurance-invalidité (CPAI) qui concernent la collaboration des offices AI avec les médecins traitants ont été mis à jour. Le thème a été à nouveau abordé dans le cadre du développement continu de l’AI, et une nouvelle base légale relative à l’échange de données durant l’ensemble de la procédure AI est prévue (art. 66a, al. 1, let. d, P-LAI).
Le présent article porte sur les résultats obtenus par la collaboration entre offices AI et médecins traitants et présente des pistes d’amélioration. Il n’en reste pas moins qu’une gestion de cas globale nécessite une coordination et une collaboration durable de l’ensemble des acteurs impliqués (employeurs, spécialistes des domaines de l’école et de la formation, assurances privées et sociales, aide sociale, etc.). L’AI à elle seule ne peut par conséquent qu’apporter une contribution au défi de l’insertion et de la réinsertion des assurés. Elle demeure tributaire des activités de l’ensemble des autres instances en matière de détection précoce, de prévention de toute chronicité et d’intégration. Les éléments qui suivent sur l’optimisation de la collaboration entre offices AI et médecins traitants doivent donc être compris comme l’exemple d’une bonne coopération entre l’AI et les tiers impliqués dans ces processus.
Importance du rôle des médecins traitants La collaboration entre offices AI et médecins traitants constitue la condition nécessaire pour disposer d’une base médicale permettant de prendre des décisions appropriées dans l’AI, ce qui est de l’intérêt même des assurés. Les médecins traitants disposent de connaissances approfondies des antécédents médicaux et de la situation médicale actuelle de leurs patients. Ils posent un diagnostic et sont en mesure d’évaluer la gravité, les conséquences et l’évolution prévisible d’un événement concernant la santé de leurs patients. Leur connaissance des cas et le fait qu’ils dispensent ou prescrivent des traitements médicaux à leurs patients font d’eux des personnes de référence qui peuvent contribuer de manière essentielle au succès des mesures de réadaptation. Ils sont par conséquent d’importants partenaires durant l’intégralité de la procédure AI, depuis la communication d’un cas ou le dépôt d’une demande jusqu’à la décision d’octroyer une prestation, et même au-delà.
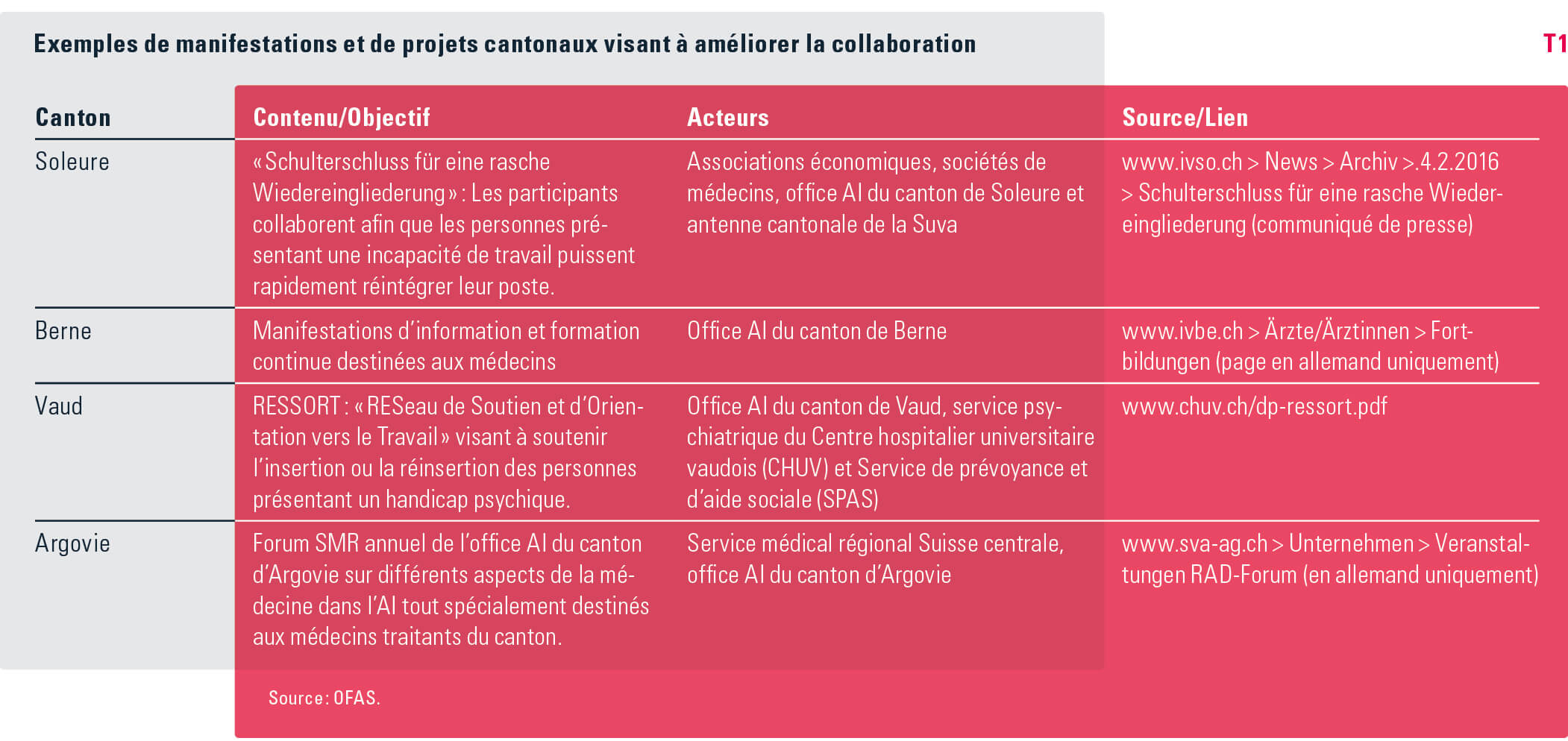
Estime et acceptation mutuelles La collaboration entre offices AI et médecins traitants nécessite la présence de connaissances sur les notions utilisées par les uns et les autres, l’acceptation de leurs rôles respectifs ainsi que des procédures transparentes. L’AI s’intéresse prioritairement aux conséquences d’un traitement médical approprié, généralement pris en charge par l’assurance-maladie, sur la réinsertion professionnelle de l’assuré. Le médecin traitant, de son côté, administre un traitement sans prendre prioritairement en compte l’incidence de celui-ci sur la réinsertion. Il s’intéresse d’abord aux symptômes et aux manques que présente le patient. Etant donné que ces rôles différents ne peuvent pas être fondamentalement modifiés, il est nécessaire de mettre en place une nouvelle culture de collaboration qui permette une gestion des cas à la fois constructive et efficace. Une approche reposant sur la confiance et dénuée de complications présuppose de mettre en place et de développer une collaboration indépendante des cas concrets, p. ex. sous la forme de manifestations de formation et d’information. Elaborer des processus et des procédures dans la concertation, comme on le voit déjà dans plusieurs cantons (voir tableau T1) peut y contribuer. De même, rendre l’échange d’informations concrètes aussi simple et efficace que possible peut favoriser la perception de l’AI comme institution agissant de manière professionnelle et en fonction d’objectifs clairs.
Il est nécessaire que la procédure AI conserve sa base partenariale y compris si, malgré tous les efforts d’intégration déployés, le processus conduit à l’examen du droit à la rente et que la décision du service médical régional ou une expertise semble faire perdre leur importance aux informations communiquées par le médecin traitant. Afin de « lisser » la relation entre l’AI et les médecins, il est nécessaire, tout particulièrement durant cette phase de la procédure, de garantir un rapport d’estime ainsi que des explications et des retours d’informations à l’intention des médecins traitants. Cela permet de renforcer durablement le partenariat et la relation de confiance entre les acteurs.
Inscription dans la loi de l’échange d’informations durant la totalité de la procédure AI La nécessité, qui découle de ce contexte, d’améliorer la qualité des informations dont les médecins traitants disposent sur les décisions de l’AI a été confirmée par la recherche. Il ne s’agit pas seulement de renforcer la confiance : améliorer la qualité des informations peut également être souhaitable pour le travail du médecin traitant avec son patient. Le médecin doit donc être informé de la démarche de l’office AI, notamment dans les cas où les appréciations des uns et des autres divergent. Le développement continu de l’AI prévoit la mise en place d’une base légale pour cet échange d’informations dans la procédure AI.
L’assuré au centre la procédure AI Il est nécessaire d’impliquer activement l’assuré, dès le début et à toutes les étapes de la procédure et, dans la mesure du possible, de lui permettre d’acquérir lui-même son autonomie économique. Les éventuelles mesures de l’AI doivent soutenir l’insertion ou la réinsertion sur le marché primaire du travail de sorte que l’assuré puisse utiliser les marges de manœuvre existantes en ayant confiance en ses forces et ses ressources propres. L’accent doit à cet égard être mis moins sur les manques que sur les solutions possibles et les perspectives. Il y a lieu de tenir compte non seulement de la situation concrète de l’assuré mais également des structures sociales et régionales, et d’impliquer tous les acteurs et personnes de référence concernés.
Concrètement, cela signifie que la collaboration et la communication entre l’office AI et le médecin traitant doit toujours viser à fournir à l’assuré une prestation de qualité mais également simple et adaptée, en coordination avec le traitement médical prescrit. Le bien-être de l’assuré est donc l’objectif prioritaire de la collaboration. Le spécialiste en réadaptation de l’office AI a donc la tâche d’impliquer les médecins traitants (et les autres tiers concernés) de manière à prendre suffisamment en compte le droit de l’assuré à un traitement transparent, ciblé, équitable et efficace. A cette fin, l’AI s’appuie sur l’approche de la gestion de cas et effectue en outre des tâches de coordination et de réseautage.
Collaboration de l’office AI avec les médecins traitants pour l’instruction médicale L’ensemble de la procédure AI doit être conçu comme une procédure d’instruction continue axée sur les ressources et la réadaptation, dans laquelle des informations notamment médicales sont mises à jour en permanence. Pour que le déroulement de cette procédure soit efficace, il est nécessaire que l’échange d’informations entre offices AI et médecins traitants ne soit pas entravé. A cet égard, la collecte d’informations standard parfois encore mise en œuvre ne peut servir de modèle. Au contraire, il est souhaitable de collecter les informations en lien avec un cas précis et en indiquant le but de la demande. Au préalable, il est impératif de consulter les documents existants détenus par les autres acteurs (p. ex. rapports des assurances d’indemnités journalières, des hôpitaux, etc.) ou, si nécessaire, de s’informer de leur existence auprès de l’assuré. Afin de pouvoir planifier et mettre en œuvre rapidement les premières mesures de réadaptation, il faut privilégier, pendant la phase d’intervention précoce et d’insertion professionnelle, l’échange oral et direct avec les médecins traitants plutôt que chercher à obtenir des rapports écrits. Il est avantageux, dans ce contexte, si c’est nécessaire et possible, d’impliquer également l’employeur dans la communication.
Afin que le médecin du SMR soit en mesure d’effectuer l’évaluation médico-assurantielle des capacités fonctionnelles de l’assuré sur la base d’une documentation complète et pertinente, l’office AI doit veiller à ce que toutes les informations médicales issues des phases précédentes du processus et déterminantes en la matière soient présentes à la date d’un éventuel examen du droit à la rente. Cette approche doit être préférée à la demande de nouvelles expertises à des tiers non impliqués jusque-là (experts). L’évaluation médicale de l’état de santé et la description de son évolution au cours du temps doivent être concluantes et procéder d’un examen médical et d’un relevé des données effectués dans les règles de l’art. Le raisonnement menant au diagnostic et à l’avis sur la capacité de travail doit, quant à lui, être compréhensible.
Ampleur et qualité des informations médicales Les informations médicales concernant l’assuré doivent être objectives, compréhensibles, exploitables, claires et traçables. Il est nécessaire de décrire les restrictions et les ressources présentes. Les jugements doivent être justifiés et comporter des éléments pertinents pour les problématiques de l’AI. L’office AI ou le SMR peuvent obtenir indifféremment les informations et documents médicaux au moyen d’un entretien avec le médecin traitant, de documents secondaires existants ou d’un rapport médical.
Afin que le médecin traitant soit en mesure de formuler des recommandations détaillées sur la capacité de travail, les possibilités de réadaptation ou les activités adaptées, l’office AI doit lui transmettre, avec la demande de rapport écrit, une description du poste de travail par l’employeur. A défaut, il doit lui présenter la situation initiale de l’assuré et, aussi précisément que possible, sa situation professionnelle actuelle ou, au moins, son taux d’occupation jusqu’à maintenant.
Début 2017, dans la circulaire sur la procédure dans l’AI, l’OFAS a précisé à l’intention des offices AI les points sur lesquels il y a lieu, parallèlement à l’instruction médicale, de collecter des informations détaillées. Il s’agit des aspects suivants :
- Atteinte à la santé (expression des symptômes, gravité, facteurs étrangers à l’assurance)
- Diagnostic, anamnèse, éléments sur le quotidien de l’assuré
- Relevé des limitations fonctionnelles, impact de ces dernières sur la capacité de travail (taux d’occupation, tâches et activités, nécessité éventuelle d’adapter le poste de travail)
- Ressources et manques présentés par l’assuré
- Description du traitement et du plan de traitement (début, thérapie suivie jusque-là, pronostic, type et fréquence du traitement ; médicaments et dosages prescrits, prise des médicaments et efficacité ; changements de thérapie prévus ou effectués, objectifs thérapeutiques, autres acteurs administrant un traitement)
- Eléments concernant les possibilités de réadaptation ou d’exercice d’une activité adaptée
- Attestation et durée d’éventuelles incapacités de travail
Importance de la collaboration pour le succès de la réadaptation Afin d’évaluer les possibilités de réadaptation de l’assuré, l’office AI a besoin d’un tableau aussi complet que possible de la formation et de l’expérience professionnelle de celui-ci, y compris, le cas échéant, des interruptions, éléments marquants ou mesures de réadaptation prises par d’autres acteurs en amont. Dès la phase d’intervention précoce, il faut établir un contact avec l’employeur ou, dans le cas des assurés jeunes, avec le maître d’apprentissage et l’entreprise formatrice. Selon la situation initiale, il y a également lieu d’impliquer le SMR et d’autres acteurs dans le traitement du cas, lequel reste de la responsabilité de l’office AI. Celui-ci planifie, en s’appuyant sur un état des ressources et des besoins, une stratégie de réadaptation comprenant des mesures adaptées et raisonnables. Il indique les étapes de la planification, les objectifs (intermédiaires et à terme), le type et la durée des mesures, et assure la coordination avec les prestations fournies par les autres acteurs impliqués. De tels états des lieux interdisciplinaires sont effectués, selon les besoins, une ou plusieurs fois au cours de la procédure AI. Ils peuvent être conçus comme un processus d’évaluation continu, au cours duquel la stratégie de réadaptation doit être réexaminée en permanence et adaptée si nécessaire.
Généralement, aucune décision relative à des prestations ne doit être rendue sans contact préalable avec le médecin traitant. Ce dernier doit, si nécessaire, être impliqué dans la planification de la réadaptation et être régulièrement informé sur la mise en œuvre de celle-ci. Dans le cas des atteintes psychiques, dont l’évolution connaît de fréquentes variations, le contact et la coordination continue entre l’office AI et le médecin traitant sont tout spécialement décisifs. Pour les assurés dont la conscience de la maladie est réduite par la maladie elle-même, il faut éviter que des attitudes différentes entre médecin traitant et AI conduisent à l’interruption des mesures de réadaptation ou du traitement médical, ou encore à l’octroi précoce d’une rente. Afin de garantir leur capacité d’intervenir et d’adapter les mesures de manière ciblée, il est important que les deux parties puissent s’informer mutuellement, en temps opportun, en cas de difficultés. Eu égard au nombre durablement élevé de très jeunes assurés qui continuent de percevoir, souvent très tôt, une rente en raison d’une affection psychique, cette collaboration revêt un caractère fondamental pour ce qui concerne les enfants, les adolescents et les jeunes adultes.
Problématique de la médicalisation et prise de responsabilité La détection précoce et la sensibilisation comportent toujours le danger d’une médicalisation, c’est-à-dire de la perception et du traitement de phénomènes non médicaux comme des problèmes médicaux. On fait alors entrer dans le champ de la médecine des situations qui n’en relèvent pas (Murer 2012), en s’aidant de notions comme le risque, la maladie ou le trouble (Conrad 1992).
Cela peut p. ex. se produire avec des jeunes « difficiles » ou dont le comportement se remarque. Les parents, les enseignants, les pédagogues et les médecins ont certes l’obligation d’identifier en temps opportun tout signe d’une possible maladie psychique et de rendre possible un traitement approprié. Mais, dans le même temps, ils doivent éviter de considérer hâtivement comme pathologiques des comportements typiques de la puberté. De même, l’environnement de travail ou certaines situations de la vie peuvent être vécus comme délétères. Changer la situation peut alors apporter une aide. Il s’agit ici de déterminer dans quelles situations il faut administrer un traitement médical, octroyer une mesure ou combiner les deux. Si la frontière est floue, il demeure souhaitable de prévenir le développement de « cas médicaux », si ceux-ci ne sont pas absolument fondés.
Le maintien en emploi est particulièrement important pour favoriser la guérison et prévenir l’exclusion des personnes malades. Si un traitement adéquat fait partie des instruments à disposition, il faut en permanence évaluer s’il est nécessaire et si son ampleur est appropriée. Les médecins traitants doivent donc être motivés et informés, afin de pouvoir proposer aux patients qui ne présentent pas de problèmes médicaux avérés d’autres solutions que l’arrêt maladie. Dans cette mesure, ce sont notamment les médecins traitants qui mettent en place précocement les conditions qui favorisent ou non la médicalisation de problèmes sociaux. Mais les offices AI ont également pour tâche d’avoir une approche différenciée de ce thème, dans le cadre de leur collaboration avec les médecins traitants, que celle-ci porte ou non sur un cas particulier. La détection précoce et l’intervention rapide doivent toujours être effectuées en tenant aussi compte de la question de la médicalisation.
État de la mise en œuvre Le 1er janvier 2017, les chiffres de la CPAI qui concernent la collaboration entre offices AI et médecins traitants ont été concrétisés. Le développement continu de l’AI propose des bases légales pour la transmission des informations par les offices AI aux médecins traitants durant la procédure AI. Pour l’OFAS comme pour les offices AI au niveau des cantons, la sensibilisation de tous les acteurs à une coopération constructive dans la procédure AI est une tâche permanente qui se matérialise dans différents organes et groupes de travail.
- Bibliographie
- Bolliger, Christian ; Féraud, Marius (2015) : Die Zusammenarbeit zwischen der IV und den behandelnden Ärztinnen und Ärzten : Formen, Instrumente und Einschätzungen der Akteure (en allemand avec résumé en français) ; [Berne : OFAS]. Aspects de la sécurité sociale ; rapport de recherche n° 5/15 : www.ofas.admin.ch > Publications & Services > Recherche et évaluation > Rapports de recherche.
- OCDE (2014) : Santé mentale et emploi : Suisse ; Paris, Editions OCDE ; www.ocde-ilibrary.org > Recherche par pays.
- Murer, Edwin (éd.) (2012) : Gesellschaft und Krankheit : Medikalisierung im Spannungsfeld von Recht und Medizin ; contributions aux 9es Journées fribourgeoises de droit social, 2012, Berne : Stämpfli.
- Circulaire sur la procédure dans l’assurance-invalidité (CPAI ; valable à partir du 1.1.2010 ; état le 1.1.2017) : www.ofas.admin.ch> Publications & Services > Directives, circulaires etc. Applications des assurances sociales > AI > Données de base AI > Prestations individuelles > Circulaires.
- Conrad, Peter (1992) : « Medicalization and Social Control », in Annual Review of Sociology 18, 1992, pp. 209-232.